Rosenbergs Forschung erstreckt sich über ein halbes Jahrhundert und mehr

Krebs bleibt weltweit eine der Haupttodesursachen beim Menschen. Nach Angaben der American Cancer Society wurden im Jahr 2024 in den Vereinigten Staaten insgesamt 1.806.590 neue Fälle und 606.520 Todesfälle aufgrund von Krebs gemeldet. Männer berichten über eine höhere Inzidenz von Prostatakrebs und Frauen haben eine höhere Inzidenz von Brustkrebs. Die meisten Todesfälle wurden jedoch aufgrund von Lungen- und Bronchiolenkrebs gemeldet. Zu den aktuellen Therapieansätzen zählen Operationen, Chemotherapie und/oder Strahlentherapie. Obwohl sich diese Ansätze bei der Verringerung der Tumorlast und der Zerstörung von Krebszellen als erfolgreich erwiesen haben, sind sie mit schwerwiegenden Nebenwirkungen und einem hohen Risiko eines erneuten Auftretens verbunden.
Angesichts dieser Probleme sind andere langfristige Strategien zur Behandlung von Krebs erforderlich. Immuntherapie ist die alternative Therapiestrategie zur Krebsbekämpfung. Immuntherapie kann im weitesten Sinne als therapeutische Maßnahme definiert werden, die die Immunantwort zur Krebsbekämpfung stärkt oder unterdrückt. Es kann entweder darauf abzielen, das Immunsystem direkt zu aktivieren, um die Krebszellen zu bekämpfen, oder es kann die allgemeine Immunantwort verstärken. Die Behandlung mit monoklonalen Antikörpern, die Therapie mit chimären Antigenrezeptoren (CAR)-T-Zellen und Immun-Checkpoint-Inhibitoren sind die wichtigsten Immuntherapien, die gegen viele Krebsarten eingesetzt werden.
Zahlreiche klinische Studien sind in Vorbereitung, um das Potenzial von Krebsimmuntherapien zu untersuchen. Die Neuprogrammierung des Krebsimmunsystems kann in drei Phasen eingeteilt werden:
(a) Stimulierung des adaptiven und angeborenen Immunsystems zur Ausrottung von Krebszellen (Eradikationsphase),
(b) Überleben irregulärer bösartiger Zellen, die die Neuprogrammierung des Immunsystems aktivieren können (Equipoise-Phase),
(c) Etablierung einer immunsuppressiven Mikroumgebung und gering immunogener Tumoren (Fluchtphase).
Dieser Überblick fasst die verschiedenen Arten von Immuntherapien, die laufenden und/oder vergangenen erfolgreichen klinischen Studien, die aktuellen Trends und Forschungsergebnisse sowie die Herausforderungen in diesem Bereich zusammen. Diese Übersicht wird sowohl für Krebsforscher als auch für Kliniker, die in dieser Richtung arbeiten, von Nutzen sein.
Rosenbergs Forschung erstreckt sich über ein halbes Jahrhundert und mehr
Vor etwa 55 Jahren hatte Dr. Steven Rosenberg die Ahnung, dass das eigene Immunsystem eines Patienten bei der Krebsbekämpfung helfen könnte. Seit seiner Ankunft am NIH im Jahr 1974 hat er diese Forschungsrichtung akribisch verfolgt und dabei einige bahnbrechende Ergebnisse erzielt.
Seine Vermutung widersprach zunächst der gesamten wissenschaftlichen Literatur. „Es war hypothetisch – niemand hatte jemals eine Immunmanipulation nachgewiesen, die zum Verschwinden von Krebs führen könnte“, sagte Rosenberg, Chefarzt der Chirurgie am National Cancer Institute (NCI), eine Position, die er seit 49 Jahren innehat.
Seine Forschungsreise wurde durch zwei ungewöhnliche Fälle zu Beginn seiner Karriere inspiriert.
Im Jahr 1968 wurde Rosenberg als Assistenzarzt am Brigham Hospital in Boston mit der Entfernung der Gallenblase eines 63-jährigen Patienten beauftragt. Aus der Patientenakte ging hervor, dass er zwölf Jahre zuvor mit Magenkrebs ins Krankenhaus eingeliefert worden war, der sich auf die Leber ausgebreitet hatte. Es konnte nichts getan werden; Es wurde keine Behandlung durchgeführt.
„Als ich ihn operierte, hatte er keinen Krebs“, erzählte Rosenberg. „Er hatte eines der seltensten Ereignisse in der gesamten Medizin erlebt, eine spontane Rückbildung seines metastasierten Krebses.“
Einige Jahre zuvor hatte ein Brigham-Patient nach einer Organtransplantation ausgedehnten Nierenkrebs entwickelt. Es stellte sich heraus, dass die Niere, die er erhalten hatte, krebsartig war. Als die immunsuppressiven Medikamente, die ihm verabreicht wurden, um eine Organabstoßung zu verhindern, abgesetzt wurden, stieß sein Körper die Niere ab und – unglaublicherweise – verschwand sein Krebs.
„Das sagte mir, wenn man eine ausreichend starke Immunreaktion auslösen könnte, könnte man große, vaskularisierte Krebsarten zum Verschwinden bringen“, sagte Rosenberg. „Das hat mich dann in den letzten 50 Jahren auf den Weg gebracht, herauszufinden, wie das passiert ist und wie ich dafür sorgen kann, dass es häufiger passiert.“
Rosenberg wurde als Kind in der Bronx, New York, geboren und wuchs dort auf. Er wollte Cowboy werden. Doch dieser Wunsch wandte sich schnell der Medizin zu.
Die Geschichten seiner Eltern, jüdische Einwanderer, die aus Polen geflohen waren, berührten ihn zutiefst. Viele seiner Verwandten kamen im Holocaust ums Leben. Die Geschichte seiner Familie weckte in ihm den lebenslangen Wunsch, unnötigem Leiden ein Ende zu setzen.
Nach dem Medizinstudium unterbrach Rosenberg seine chirurgische Ausbildung, um einen Doktortitel zu erwerben. in Biophysik in Harvard. Anschließend führte er Laborforschung durch, unter anderem als NCI-Stipendiat für Immunologie, bevor er seine Facharztausbildung abschloss und als klinischer Wissenschaftler dauerhaft am NCI arbeitete.
Unterwegs gab es falsche Hinweise und gescheiterte Experimente. In vielen Fällen siegte der Krebs.
„Die meisten Dinge funktionieren nicht“, wie es bei jeder klinischen Forschung oft der Fall ist, bemerkte Rosenberg. „Die überwiegende Mehrheit der Experimente funktioniert nicht auf die Art und Weise und liefert nicht die Art von Ergebnissen, die wir suchen.“
Aber er hielt durch. „Krebs ist eine verheerende Krankheit. Es ist ein Holocaust“, sagte er. „Unschuldige Patienten entwickeln Probleme, die sie nicht kontrollieren können, während ihre Familien ohnmächtig zusehen, wie sie leiden und schließlich an der Krankheit sterben.“ Es ist schrecklich. Wenn man als Arzt sieht, dass das passiert, hat man das Gefühl, dass man etwas dagegen tun muss. Und das ist etwas, das mich sehr lange am Laufen gehalten hat.“
Rosenberg wurde schließlich gewissermaßen zum Cowboy, der Neuland erkundete, Grenzen überschritt und gleichzeitig versuchte, den Krebs einzudämmen.
Rosenberg (l.) bei einem wöchentlichen Labortreffen (dieses im Jahr 1998), bei dem Wissenschaftler, klinische Mitarbeiter, Techniker, Studenten und Krankenschwestern seiner Gruppe zusammenkamen, um die neuesten klinischen und Laborbemühungen zu besprechen
Rosenberg begann seine Suche nach einer Immunantwort gegen Krebs mit der Untersuchung von T-Lymphozyten – den Immunkriegern des Körpers. Diese weißen Blutkörperchen überleben jedoch nicht lange außerhalb des Körpers. Andere Forscher veröffentlichten Studien mit Interleukin-2 (IL-2) – Proteinen, die von weißen Blutkörperchen (Leukozyten) hergestellt werden und das Wachstum von T-Zellen [einer Art von Immunzellen] außerhalb des Körpers fördern.
„Mir wurde klar, dass wir vielleicht Anti-Tumor-Lymphozyten dazu bringen könnten, im Körper zu wachsen“, sagte er. „Also begann ich, IL-2 zur Behandlung von Patienten zu verabreichen.“
Rosenberg in seiner Praxis mit Linda Taylor im Jahr 1984. Sie ist die erste Patientin, die auf die Verabreichung von IL-2 anspricht.
Es sei eine entmutigende Zeit gewesen, erinnerte sich Rosenberg. Sein Team behandelte 66 Patienten in Folge erfolglos. Laufende Untersuchungen zeigten, dass IL-2 im Körper eine kurze Halbwertszeit von nur etwa acht Minuten hat. Es musste wiederholt in höheren Dosen verabreicht werden.
Dann ein Durchbruch. Seine 67. Patientin, Linda Taylor, erhielt die richtige Kombination und ihr metastasiertes Melanom verschwand.
„Früher war das Melanom eine allgemein tödliche Krankheit, sobald es sich ausgebreitet hatte“, sagte Rosenberg. „Linda wurde 1984 behandelt und ist heute noch am Leben und frei von Krankheiten.“
Rosenberg mit Taylor im Jahr 2014 (r.). Sie bleibt 39 Jahre später krebsfrei.
Nachfolgende große Studien von Rosenbergs Gruppe zeigten, dass IL-2 bei 15–20 % der Patienten mit metastasiertem Melanom und Nierenkrebs eine Krebsregression auslösen kann. IL-2 war in den 1990er Jahren die erste von der Food and Drug Administration (FDA) zugelassene Immuntherapie gegen Krebs.
Anschließend entdeckte Rosenbergs Team, dass Lymphozyten, die sich im Inneren eines Tumors befinden, den Krebs erkennen können. Der Tumor ist eine Senke für diese Immunzellen, die sie „tumorinfiltrierende Lymphozyten“ (TILs) nannten und mit der Verabreichung von TILs an Patienten begannen.
„Das war der erste direkte Beweis dafür, dass der Lymphozytentransfer eine Tumorregression verursachen kann“, sagte Rosenberg. „Das wurde so weit entwickelt, dass in unseren letzten Studien mit fast 200 Patienten 56 % eine Krebsregression erlebten und ein Viertel der Patienten mit metastasiertem Melanom eine vollständige – scheinbar dauerhafte – Regression erlebte. Jetzt sprechen wir von Rücklaufquoten im Bereich von 50 %, nicht im Bereich von 15 % von IL-2.“
Zwei Forschungswege beschreiten

CAT-Scans des ersten Patienten, der auf die Behandlung durch adoptiven Transfer autologer Lymphozyten ansprach, die gentechnisch verändert wurden, um einen chimären Antigenrezeptor (CAR) zu exprimieren, der auf CD19 abzielt. Die linke Seite zeigt die Lymphombelastung; rechts: vollständige Krebsregression, die mehr als 10 Jahre später anhält.
Aufbauend auf langjährigen Studien und klinischen Studien ging Rosenbergs Forschung in zwei Richtungen. Man nutzt weiterhin patienteneigene natürliche Lymphozyten, die Krebs als lebendes Medikament erkennen können. Die zweite besteht darin, Immunzellen genetisch so zu verändern, dass sie Krebs bekämpfen. Tatsächlich war Rosenberg der erste Mensch, der einem Menschen fremde Gene einfügte und damit den Weg für das Gebiet der Gentherapie ebnete.
Beide Arten der Krebsimmuntherapie „versuchen wir jetzt zu verbessern, um die häufigen soliden Krebsarten [die in wichtigen Organen beginnen] zu bekämpfen, für die es außer einer Operation keine heilbaren Behandlungen gibt, sobald sie sich ausgebreitet haben.“ Solide Krebserkrankungen sind für 90 % aller Krebstodesfälle verantwortlich.
„Es stellte sich heraus, dass Lymphozyten die DNA-Mutationen erkannten, die den Krebs verursachten“, und so bösartige von normalen Zellen unterschieden, sagte Rosenberg. „Das ist wahrscheinlich der letzte gemeinsame Weg aller Immuntherapien … Es ist etwas ironisch, dass sich genau die Genmutationen, die den Krebs verursachen, als seine Achillesferse erweisen werden, um ihn zu bekämpfen.“
„Wir haben Techniken entwickelt, um gezielt die Mutationsprodukte zu untersuchen, die T-Zellen erkennen, und haben daraus nun ein ganzes Forschungsgebiet entwickelt“, sagte er. Zunächst konzentrierte er sich auf natürlich vorkommende T-Zellen.
Rosenberg (r.) posiert in der Klinik mit dem ersten Patienten, der zehn Jahre nach seiner Behandlung auf eine Anti-CD19-CAR-T-Zelltherapie ansprach.
Als Rosenberg erstmals vorschlug, genetisch veränderte Immunzellen in Patienten einzuführen, stieß er nicht überraschend auf großen Widerstand – „es ist zu riskant“ und „es ist unmoralisch“ gehörten zu den Hauptargumenten. Als 1984 die Genehmigung des Prüfungsausschusses erfolgte, erhielt der erste Patient seine eigenen, durch ein bakterielles Gen veränderten Lymphozyten, nicht zur Behandlung, sondern um zu sehen, wohin sie im Körper gelangten.
Dies führte dazu, dass sein Team die tatsächlichen Lymphozytenrezeptoren identifizierte, die den Krebs erkennen, und – Jahre später – in Zusammenarbeit mit Dr. James Kochenderfer, einem Mitarbeiter in Rosenbergs Labor, die CAR-T-Zelltherapie (Chimeric Antigen Receptor) entstand – eine Möglichkeit zur Modifizierung Lymphozyten, um bösartige B-Zell-Erkrankungen wie Lymphome und Leukämie anzugreifen.
„Wir haben 2009 den ersten Patienten überhaupt behandelt, der diese CAR-T-Zellen erhielt. Er erlitt eine vollständige Rückbildung und ist mehr als 12 Jahre später krankheitsfrei“, sagte Rosenberg.
Hochskalieren
Einer von Rosenbergs ehemaligen Stipendiaten gründete ein Unternehmen zur Kommerzialisierung dieser neuen Laborkreationen, die als CAR-T-Zellen bekannt sind, und unterzeichnete eine kooperative Forschungsvereinbarung mit NCI. Fünf Jahre später wurde es in einem milliardenschweren Deal an Gilead Sciences verkauft.
„Es ist ein stolzes Beispiel dafür, wie Erkenntnisse aus Regierungsinstitutionen ihren Weg in die Welt finden können“, sagte Rosenberg.
Bei diesem Prozess werden Retroviren hergestellt, die entsprechende Gene in die normalen T-Zellen des Patienten einfügen und integrieren, sie in großer Zahl wachsen lassen und sie dem Patienten wieder infundieren. Jetzt arbeitet NCI mit mehreren Pharmaunternehmen mit FDA-Zulassung an der Entwicklung von Zelltransfer-Immuntherapien für Patienten mit häufigen soliden Krebsarten.
Eine Immuntherapie kann sich auch negativ auf den Körper auswirken, wenn sie auf gesundes Gewebe abzielt, was zusammenfassend als immunbedingte unerwünschte Ereignisse (irAE) bezeichnet wird. Patienten mit Autoimmunerkrankungen haben nach einer Immuntherapie negative Auswirkungen. Die Symptome reichen von leichtem Hautausschlag, Kopfschmerzen, Müdigkeit, Gelenkschmerzen bis hin zu schweren, die Organe wie Darm, Lunge und Leber sowie das endokrine System beeinträchtigen. Unterschiedliche Behandlungen können unterschiedliche histologische iARE-Symptome verursachen: Beispielsweise führt eine Immuntherapie gegen metastasierten Krebs, die Anti-CTLA-4 verwendet, zu Granulomen, während Anti-PD-1/PDL1 lobuläre Hepatitis erzeugt.
Mikrobiota beeinflussen auch mögliche nachteilige Nebenwirkungen der Immuntherapie, wie z. B. ein hoher Gehalt an Bifidobacterium, Rhuminococcus, Bacteroidetes-Arten und allgemein eine größere Immunvielfalt, die positive Antitumorwirkungen haben. Im Gegensatz dazu korrelieren mehrere Faktoren wie der durch die Mikrobiota gesteuerte bakterielle Polyamintransport, ein hoher Serum-IL-17-Zytokinspiegel und Gewebe-exprimierender Inhibitor wie CTLA4 negativ mit irAEs. Gemäß den klinischen Richtlinien hängt die Behandlung von irAE vom Grad der Immuntherapie ab, wie in der Ergänzungstabelle 5 gezeigt. Grad 1 bis 4 ist die aufsteigende Reihenfolge der irAE-Symptome von leicht bis schwer. Um die nachteiligen Auswirkungen von Zytotoxizität, mehrfacher Arzneimittelresistenz und Nebenwirkungen von krebsimmuntherapeutischen Reagenzien zu mildern, können Kombinationstherapie und Nanoträger-basierte Abgabesysteme wie Liposome, Nanopartikel, Dendrimere und Mizellen eingesetzt werden.
Mit der Immuntherapie sind nur wenige Herausforderungen verbunden. Der Hauptgrund ist, warum die Immuntherapie bei manchen Patienten gut anschlägt, bei anderen jedoch nicht, und wie Tumore, die einst empfindlich auf die Immuntherapie reagierten, Resistenzen entwickeln. Damit die Krebsimmuntherapie wirksam ist, müssen Methoden gefunden werden, um das Immunsystem von Patienten zu manipulieren, denen es nicht gelingt, eine Immunantwort gegen ihre Tumoren aufzubauen. Eine Möglichkeit, die Reaktion des Patienten auf die Immuntherapeutika effektiv vorherzusagen, besteht darin, die Biomarker zu identifizieren, die das Ergebnis des Patienten vorhersagen können, und experimentelle Modelle zu entwickeln, um die Reaktionsfähigkeit der Medikamente zu testen. Darüber hinaus gibt es weitere Herausforderungen bei der Entwicklung und Umsetzung von Immuntherapien, wie etwa genetische Instabilität (z. B. Heterogenität, veränderte Ploidie und verschiedene Mutationen) im Genom der Krebszellen. Dies kann mit Hilfe der Next-Generation-Sequenzierung (NGS) angegangen werden, die die vollständige Sequenzierung jeder Zelle in der Krebsmasse ermöglicht.
Der Einsatz modernster Bioinformatik-Algorithmen kann dabei helfen, die Antigenität bestimmter Proteine vorherzusagen, um eine sichere und wirksamere personalisierte Immuntherapie zu entwickeln. Zu diesem Zweck haben therapeutische Impfstoffe auf Peptidbasis große Aufmerksamkeit erhalten und umfassen CD4+T-Zellen und CD8+T-Zellen, um tumorassoziierte Antigene und tumorspezifische Antigene anzugreifen. Klonale Mutationen sowie intra- und intertumorale Heterogenität sind weitere Herausforderungen bei der personalisierten Therapie. Der Einsatz von Hochdurchsatztechniken bei Immuntherapie-Interventionen wie scRNA-seq zur Untersuchung der Heterogenität in der Population und zur Identifizierung seltener Tumorpopulationen, die eine veränderte Genexpression aufweisen und gegen die Abtötung durch herkömmliche Therapien resistent sind, ist wichtig für den Erfolg der Immuntherapie- Behandlung.
Die Forschung ist im Gange und in naher Zukunft sind große Fortschritte auf dem Gebiet der Immuntherapie zu erwarten. Die aktive Forschung widmet sich nun der Erforschung der Rolle von Tregs, MDSCs, NK-Zellen und TAMs bei Krebs. Es wird erwartet, dass eine weitere Manipulation des Darmmikrobioms die Effizienz der Immuntherapie steigern wird. Eine klinische Studie zur kombinierten Anwendung von Krebsimmuntherapeutika zusammen mit SARS-CoV2-neutralisierenden Antikörpern liefert Erkenntnisse für weitere Forschung.
Die Krebsimmuntherapie hat sich zu einer der wichtigsten Säulen der Krebsbehandlung entwickelt. Dies liegt daran, dass sie im Vergleich zu anderen Methoden wie Operation, Strahlentherapie und Chemotherapie personalisiert, zielgerichtet und sicher ist. Immun-Checkpoint-Inhibitoren wie PD-L1, PD-1 und CTLA-4 haben sich in klinischen Studien gegen mehrere Krebsarten als erfolgreich erwiesen. Weitere wichtige Immuntherapiestrategien, die genehmigt wurden, umfassen VEGFR2, EGFR und Kombinationsstrategien, die auf PD-1, PD-L1, CTLA-4 und VEGFR2, EGFR abzielen. Dies hat zu mehreren von der FDA zugelassenen Einzel- oder Kombinationsimmuntherapien gegen Krebs geführt. Alternative Möglichkeiten der Krebsimmuntherapie wie CAR-T-Zelltherapie, onkolytische Virustherapie und Krebsimpfstoff eröffnen neue Wege in Richtung gezielter Abtötung von Tumorzellen und bieten bessere Strategien für den Umgang mit toxischen Nebenwirkungen konventioneller Therapien.
Die Medizin von morgen schaffen
Rosenberg sagte, eine der größten Herausforderungen im Laufe seiner Karriere sei das Verständnis der zugrunde liegenden, komplizierten Biologie von Krebs gewesen – der Komplexität der Tumorerkennung; Identifizierung von Zellen, die das Fortschreiten des Krebses verursachen; Behandlungsresistenz verstehen und überwinden.
„Wir studieren Grundlagenwissenschaften und versuchen dann, sie den Patienten zu vermitteln“, sagte er. „Das ist es, was NIH tut. Wir praktizieren das Beste der heutigen Medizin, aber wir sind hier, um die Medizin von morgen zu schaffen.“
Es besteht immer noch ein dringender Bedarf, die drei bestehenden Formen der Krebsbehandlung zu ergänzen: Operation, Bestrahlung und Chemotherapie.
„Durch das Hinzufügen dieses vierten Beins haben wir diesen dreibeinigen Hocker jetzt viel stabiler“, schloss Rosenberg. „Die Immuntherapie ist vielversprechend für die Entwicklung wirksamerer Krebsbehandlungen.“
Was können Sie tun, um Ihr Immunsystem zu stärken?
Die Idee, Ihre Immunität zu stärken, ist verlockend, aber die Möglichkeit, dies zu tun, hat sich aus mehreren Gründen als schwer fassbar erwiesen. Das Immunsystem ist genau das – ein System, keine einzelne Einheit. Um gut zu funktionieren, sind Gleichgewicht und Harmonie erforderlich. Es gibt immer noch vieles, was Forscher über die Feinheiten und Zusammenhänge der Immunantwort nicht wissen. Derzeit gibt es keine wissenschaftlich nachgewiesenen direkten Zusammenhänge zwischen Lebensstil und verbesserter Immunfunktion.
Das bedeutet jedoch nicht, dass die Auswirkungen des Lebensstils auf das Immunsystem nicht interessant sind und nicht untersucht werden sollten. Forscher erforschen die Auswirkungen von Ernährung, Bewegung, Alter, psychischem Stress und anderen Faktoren auf die Immunantwort sowohl bei Tieren als auch bei Menschen. In der Zwischenzeit sind allgemeine Strategien für ein gesundes Leben sinnvoll, da sie wahrscheinlich die Immunfunktion unterstützen und andere nachgewiesene gesundheitliche Vorteile mit sich bringen.
Immunität in Aktion 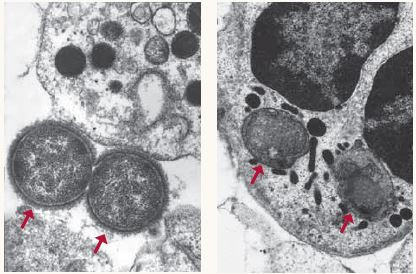 Ein gesundes Immunsystem kann eindringende Krankheitserreger besiegen, wie oben gezeigt, wobei zwei Bakterien den weißen Blutkörperchen, die sie verschlingen und töten, nicht gewachsen sind (siehe Pfeile). Fotos mit freundlicher Genehmigung von Michael N. Starnbach, Ph.D., Harvard Medical School Ein gesundes Immunsystem kann eindringende Krankheitserreger besiegen, wie oben gezeigt, wobei zwei Bakterien den weißen Blutkörperchen, die sie verschlingen und töten, nicht gewachsen sind (siehe Pfeile). Fotos mit freundlicher Genehmigung von Michael N. Starnbach, Ph.D., Harvard Medical School |
Gesunde Möglichkeiten zur Stärkung Ihres Immunsystems
Ihre erste Verteidigungslinie ist die Wahl eines gesunden Lebensstils . Das Befolgen allgemeiner Gesundheitsrichtlinien ist der beste Schritt, den Sie unternehmen können, um die Funktionsfähigkeit Ihres Immunsystems auf natürliche Weise aufrechtzuerhalten. Jeder Teil Ihres Körpers, einschließlich Ihres Immunsystems, funktioniert besser, wenn er vor Umwelteinflüssen geschützt und durch gesunde Lebensstrategien wie diese gestärkt wird:
- Rauchen Sie nicht .
- Ernähren Sie sich reich an Obst und Gemüse.
- Regelmäßig Sport treiben.
- Ein gesundes Gewicht beibehalten .
- Wenn Sie Alkohol trinken, trinken Sie ihn nur in Maßen.
- Sorgen Sie für ausreichend Schlaf.
- Ergreifen Sie Maßnahmen, um Infektionen zu vermeiden , z. B. häufiges Händewaschen und gründliches Garen von Fleisch.
- Versuchen Sie, Stress zu minimieren.
- Halten Sie sich über alle empfohlenen Impfungen auf dem Laufenden. Impfstoffe bereiten Ihr Immunsystem darauf vor, Infektionen abzuwehren, bevor sie sich in Ihrem Körper festsetzen.
Stärken Sie die Immunität auf gesunde Weise
Viele Produkte in den Verkaufsregalen behaupten, die Immunität zu stärken oder zu unterstützen. Doch das Konzept der Stärkung der Immunität macht wissenschaftlich eigentlich wenig Sinn. Tatsächlich ist es nicht unbedingt eine gute Sache, die Anzahl der Zellen in Ihrem Körper – Immunzellen oder andere – zu erhöhen. Beispielsweise besteht bei Sportlern, die „Blutdoping“ betreiben – also das Pumpen von Blut in ihren Körper, um die Anzahl ihrer Blutzellen zu erhöhen und ihre Leistung zu steigern – das Risiko eines Schlaganfalls.
Der Versuch, die Zellen Ihres Immunsystems zu stärken, ist besonders kompliziert, da es so viele verschiedene Arten von Zellen im Immunsystem gibt, die auf so viele verschiedene Mikroben auf so unterschiedliche Weise reagieren. Welche Zellen sollten Sie verstärken und auf welche Anzahl? Bisher kennen Wissenschaftler die Antwort nicht. Bekannt ist, dass der Körper ständig Immunzellen bildet. Sicherlich produziert es viel mehr Lymphozyten, als es überhaupt nutzen kann. Die zusätzlichen Zellen entfernen sich durch einen natürlichen Prozess des Zelltods, der Apoptose genannt wird – einige, bevor sie eine Aktion sehen, andere, nachdem der Kampf gewonnen ist. Niemand weiß, wie viele Zellen oder welcher Zellmix das Immunsystem am besten braucht, um optimal zu funktionieren.
Immunsystem und Alter
Mit zunehmendem Alter lässt die Fähigkeit unseres Immunsystems nach, was wiederum zu mehr Infektionen und mehr Krebs führt. Da die Lebenserwartung in den entwickelten Ländern gestiegen ist, ist auch die Häufigkeit altersbedingter Erkrankungen gestiegen.
Während manche Menschen gesund altern, ist die Schlussfolgerung vieler Studien, dass ältere Menschen im Vergleich zu jüngeren Menschen häufiger an Infektionskrankheiten erkranken und, was noch wichtiger ist, häufiger daran sterben. Atemwegsinfektionen, darunter Grippe, das COVID-19-Virus und insbesondere Lungenentzündung, sind weltweit die häufigsten Todesursachen bei Menschen über 65 Jahren. Niemand weiß genau, warum dies geschieht, aber einige Wissenschaftler beobachten, dass dieses erhöhte Risiko mit einem Rückgang der T-Zellen zusammenhängt, möglicherweise weil die Thymusdrüse mit zunehmendem Alter verkümmert und weniger T-Zellen produziert, um Infektionen abzuwehren. Ob dieser Rückgang der Thymusfunktion den Rückgang der T-Zellen erklärt oder ob andere Veränderungen eine Rolle spielen, ist nicht vollständig geklärt. Andere interessieren sich dafür, ob das Knochenmark bei der Produktion der Stammzellen, aus denen die Zellen des Immunsystems entstehen, weniger effizient wird.
Eine Verringerung der Immunantwort auf Infektionen wurde durch die Reaktion älterer Menschen auf Impfstoffe nachgewiesen. Studien zu Grippeimpfstoffen haben beispielsweise gezeigt, dass der Impfstoff bei Menschen über 65 Jahren weniger wirksam ist als bei gesunden Kindern (über 2 Jahre). Doch trotz der geringeren Wirksamkeit haben Impfungen gegen Influenza, COVID-19 und S. pneumoniae die Krankheits- und Sterberaten bei älteren Menschen im Vergleich zu keiner Impfung deutlich gesenkt.
Es scheint einen Zusammenhang zwischen Ernährung und Immunität bei älteren Menschen zu geben. Eine Form der Mangelernährung, die selbst in wohlhabenden Ländern überraschend häufig vorkommt, wird als „Mikronährstoffmangelernährung“ bezeichnet. Bei älteren Menschen kann es zu Mikronährstoffmangelernährung kommen, bei der es einer Person an einigen lebenswichtigen Vitaminen und Spurenelementen mangelt, die über die Nahrung aufgenommen oder ergänzt werden. Ältere Menschen neigen dazu, weniger zu essen und haben oft weniger Abwechslung in ihrer Ernährung. Eine wichtige Frage ist, ob Nahrungsergänzungsmittel bestimmten Menschen dabei helfen können, ein gesünderes Immunsystem aufrechtzuerhalten.
Ernährung und Ihr Immunsystem
Wie jede Kampftruppe marschiert auch die Armee des Immunsystems auf dem Bauch. Kämpfer für ein gesundes Immunsystem brauchen eine gute, regelmäßige Ernährung. Wissenschaftler haben schon lange erkannt, dass unterernährte Menschen anfälliger für Infektionskrankheiten sind. Forscher wissen beispielsweise nicht, ob bestimmte Ernährungsfaktoren wie verarbeitete Lebensmittel oder ein hoher Verzehr von Einfachzucker die Immunfunktion negativ beeinflussen.
Es gibt einige experimentelle Beweise dafür, dass verschiedene Mikronährstoffmängel – zum Beispiel ein Mangel an Zink, Selen, Eisen, Kupfer, Folsäure und den Vitaminen A, B 6 , C und E – die zelluläre Immunantwort verändern. Ob sich dies jedoch auf Veränderungen im menschlichen Immunsystem und Auswirkungen auf die Gesundheit auswirkt, ist noch unklar.
Also was kannst du tun? Wenn Sie den Verdacht haben, dass Ihre Ernährung nicht den gesamten Bedarf an Mikronährstoffen deckt – weil Sie beispielsweise kein Gemüse mögen –, kann die Einnahme eines täglichen Multivitamin- und Mineralstoffpräparats über mögliche positive Auswirkungen auf das Immunsystem hinaus weitere gesundheitliche Vorteile mit sich bringen. Bei der Einnahme von Megadosen eines einzelnen Vitamins ist dies nicht der Fall. Mehr ist nicht unbedingt besser.
Immunität mit Kräutern und Nahrungsergänzungsmitteln verbessern?
Gehen Sie in ein Geschäft und Sie werden Flaschen mit Pillen und Kräuterpräparaten finden, die angeblich „die Immunität unterstützen“ oder auf andere Weise die Gesundheit Ihres Immunsystems stärken. Obwohl festgestellt wurde, dass einige Präparate einige Komponenten der Immunfunktion verändern, gibt es bisher keinen Beweis dafür, dass sie die Immunität tatsächlich so stark stärken, dass Sie besser vor Infektionen und Krankheiten geschützt sind. Der Nachweis, ob ein Kraut – oder auch jede andere Substanz – die Immunität stärken kann, ist bislang eine äußerst komplizierte Angelegenheit. Wissenschaftler wissen beispielsweise nicht, ob ein Kraut, das den Antikörperspiegel im Blut zu erhöhen scheint, tatsächlich etwas Positives für die allgemeine Immunität bewirkt.
Führt Kälte zu einem schwachen Immunsystem?
Fast jede Mutter hat es gesagt: „Trage eine Jacke, sonst bekommst du eine Erkältung!“ Hat sie recht? Wahrscheinlich nicht, denn die Einwirkung mäßiger Kälte erhöht die Anfälligkeit für Infektionen nicht. Es gibt zwei Gründe, warum der Winter die „Erkältungs- und Grippesaison“ ist. Im Winter verbringen die Menschen mehr Zeit in Innenräumen und stehen in engerem Kontakt mit anderen Menschen, die ihre Keime weitergeben können. Außerdem bleibt das Grippevirus länger in der Luft, wenn die Luft kalt und weniger feucht ist.
Eine Gruppe kanadischer Forscher, die Hunderte von medizinischen Studien zu diesem Thema überprüft und einige eigene Untersuchungen durchgeführt hat, kommt zu dem Schluss, dass es keinen Grund zur Sorge über mäßige Kälteexposition gibt – sie scheint keine schädlichen Auswirkungen auf das menschliche Immunsystem zu haben. Sollte man sich einpacken, wenn es draußen kalt ist? Die Antwort lautet „Ja“, wenn Sie sich unwohl fühlen oder wenn Sie sich längere Zeit im Freien aufhalten, wo die Gefahr von Erfrierungen und Unterkühlung besteht. Aber machen Sie sich keine Sorgen um die Immunität.
Übung: Gut oder schlecht für die Immunität?
Regelmäßige Bewegung ist eine der Säulen eines gesunden Lebens. Es verbessert die Herz-Kreislauf-Gesundheit, senkt den Blutdruck, hilft bei der Kontrolle des Körpergewichts und schützt vor einer Vielzahl von Krankheiten. Aber hilft es, Ihr Immunsystem auf natürliche Weise zu stärken und gesund zu halten? Ebenso wie eine gesunde Ernährung kann Bewegung zur allgemeinen Gesundheit und damit zu einem gesunden Immunsystem beitragen.